INTRODUÇÃO1
Estima-se que existam mais de 200 milhões de meninas e mulheres submetidas à MGF nos trinta países da África, Ásia e Oriente Médio onde tais práticas são mais difundidas, com as adolescentes representando a população mais afetada. A nível internacional, a MGF tem sido objeto de múltiplas convenções que visam a eliminação desta prática, considerada uma grave violação dos direitos fundamentais das mulheres, com a consequente adoção a nível nacional de medidas que visam esse direcionamento. Os crescentes fluxos migratórios de países onde tais práticas ainda são difundidas tornam a MGF uma realidade com a qual até mesmo os profissionais de saúde devem lidar à luz da legislação internacional e nacional vigente, com suas importantes repercussões tanto no direito penal quanto no direito civil.
REFERÊNCIAS REGULAMENTARES 2 3 4 5 6 7
A Itália é um país signatário de uma série de convenções internacionais destinadas a eliminar a MGF, incluindo a Declaração Universal dos Direitos Humanos (1948), a Convenção sobre a eliminação de todas as formas de discriminação contra as mulheres (1979), a Convenção sobre os Direitos da Criança (1990), a Declaração sobre violência contra as mulheres (1993), que inclui uma referência particular à MGF, a Convenção de Istambul de 2011, na qual “a violência contra as mulheres é reconhecida como uma forma de violação dos direitos humanos e discriminação”.
De acordo com o Art. 32 da Constituição “A República protege a saúde como direito fundamental do indivíduo e no interesse da coletividade. Ninguém pode ser forçado a um determinado tratamento de saúde, exceto por lei. A lei não pode, em caso algum, violar os limites impostos pelo respeito à pessoa humana ”.
Este artigo é recordado pelo art. 5º do Código Civil, que regulamenta os atos de disposição do corpo, que são proibidos “quando acarretam diminuição permanente da integridade física ou quando contrariem a lei, a ordem pública ou a moralidade”.
A Lei de 9 de janeiro de 2006 n. 7º e art. 583-bis do Código Penal
Antes da edição da Lei c.d. Consolo, a MGF poderia ser classificada entre as lesões intencionais nos termos dos artigos 582 e 583 do Código Penal; estas, portanto, eram punidas como lesões corporais graves ou muito graves, em relação ao tipo de alteração produzida na mulher e às consequências causadas a ela.
Com a promulgação da Lei de 9 de janeiro de 2006 n. 7º foram ditadas “as medidas necessárias para prevenir e reprimir as práticas de mutilação genital feminina como violações dos direitos fundamentais à integridade da pessoa e à saúde das mulheres e meninas” (art. 1º). Essa disposição se caracteriza por seu duplo caráter: de um lado, como medida repressiva da violência contra os direitos humanos de toda mulher e, de outro, como ferramenta informacional-preventiva.
A parte mais relevante da intervenção legislativa consiste em disposições de natureza penal. De fato, com o artigo 583-bis, dois novos tipos de crime foram introduzidos: o crime de mutilação (C1) e o crime de lesão (sem mutilação) de órgãos genitais femininos (C2), sujeito à verificação de “desencadeamento real de um processo mórbido, produzindo uma redução apreciável na funcionalidade dos órgãos em questão”. Note-se que, de acordo com a lei, a conduta causadora do ato ilícito pode ser tanto ativa quanto omissiva, portanto, há crime não apenas quando o genitor impõe a mutilação genital à filha, mas também quando ele não impede que essa prática seja realizada pelo cônjuge, ou por outros.
O artigo estabelece claramente que: “quem, na ausência de necessidades terapêuticas, praticar a mutilação dos órgãos genitais femininos é punido com pena de prisão de quatro a doze anos”. As mutilações dos órgãos genitais femininos a que se refere o Código Penal são: clitoridectomia, excisão, infibulação, qualquer outra prática que relate efeitos do mesmo tipo. Especifica-se também que quem, na ausência de necessidades terapêuticas, causar lesões nos órgãos genitais femininos diferentes das indicadas acima com o objetivo de prejudicar as funções sexuais, causando assim uma doença no corpo ou na mente, é punido com prisão de três a sete anos. A penalidade será mais severa se a MGF foi praticada em um menor ou com fins lucrativos.
Com a lei n. 172/2012, implementando a Convenção de Lanzarote assinada pela Itália em 25 de outubro de 2007, a disposição da pena acessória de caducidade do exercício da autoridade parental foi introduzida no artigo 583-bis do código penal. Esta caducidade é regulada pelos artigos 330 .º do Código Civil (conduta que cause dano objetivo aos filhos) e 333 .º do Código Civil (conduta não suscetível de dar lugar à decisão de caducidade prevista no artigo 330 .º, mas em qualquer caso prejudicial à criança para a qual o juiz pode adotar as medidas adequadas e ordenar o afastamento de um ou ambos os progenitores da residência familiar) . Em 2018, o Tribunal de Turim se manifestou com essas disposições sobre um caso de MGF.
Deve ser especificado que as disposições desta lei são válidas mesmo que a MGF seja realizada no exterior, tanto por um cidadão italiano quanto por um cidadão estrangeiro residente na Itália. A Lei também prevê uma pena acessória para aqueles que exercem uma profissão de saúde (médicos, parteiras, enfermeiros), se forem condenados por algum desses crimes, ou a inabilitação da profissão de três a dez anos. Diante da proibição, são permitidas intervenções médico-cirúrgicas mutilativas, justificadas pela necessidade de tratamento da patologia de um paciente.
No âmbito da lei, os casos reinfibulativos também são ilícitos, nos casos em que o cirurgião (onde a sutura foi removida por motivos terapêuticos) é solicitado por familiares ou pela mulher para realizar a ressutura da vagina.
Além disso, o Código de Ética Médica finalmente, no artigo 52, proíbe explicitamente ao médico qualquer forma de colaboração, participação ou simples presença, na implementação de atos de tortura, ou tratamentos cruéis, desumanos ou degradantes e proíbe expressamente a prática de qualquer forma de mutilação sexual feminina.
Obrigações legais
Com relação ao acima exposto, os profissionais de saúde devem estar cientes de suas responsabilidades perante a lei, tanto no que diz respeito à legitimidade de sua conduta quanto no que diz respeito ao seu dever de informar o AG.
DEVER DE DIVULGAÇÃO
Enquadrando-se no caso a que se referem os pontos C1 e 2 do art. 583 bis do Código Penal em crimes passíveis de serem processados oficiosamente, vigora para o Profissional de Saúde a Obrigação de denunciar à Autoridade Judiciária.
Esse dever de divulgação deve ser cumprido de acordo com a lei de várias maneiras, dependendo da qualificação do Operador no caso específico.
Os crimes passíveis de serem processados de ofício são, em geral, aqueles contra a vida, contra a segurança individual (lesões graves, violência privada, sequestro), contra a segurança pública, sexuais, aborto (fora do previsto pela Lei 194/78), de adulteração de cadáver, contra a liberdade individual e contra a família (maus-tratos, abandono de menores ou do incapaz).
Nos termos do art. 331 CPP, os Agentes Públicos e os Agentes do Serviço Público que, no exercício ou em razão de suas atribuições ou serviço, tenham notícia de fato que possa configurar crime passível de processo de ofício, têm a obrigação de denunciá-lo. Portanto, não é necessária a certeza do crime, mas basta a mera suspeita de que ele tenha ocorrido.
Aqueles que exercem função pública (atividade exercida por pessoa não no seu próprio interesse, mas no interesse da coletividade) legislativa, judicial ou administrativa, caracterizada por poderes autoritativos ou de certificação, possuem a qualificação de Funcionário Público (PU), nos termos do art. 357 do Código Penal. Essa é uma manifestação da vontade da administração pública. Entre as figuras que detêm essa qualificação estão o Diretor Médico de um hospital público, Médicos Hospitalares no exercício de poderes autoritativos (em outros casos, ocupam o cargo de Funcionários do Serviço Público), o Médico de Clínica Geral, o chefe residente de um Laboratório Afiliado, o Médico que trabalha em um Lar de Idosos privado afiliado ao NHS. Nos termos do art. 358 do Código Penal, quem exerce atividade pública, prestada a qualquer título e regida na mesma forma como função pública, exerce o cargo de Serviço de Representantes Públicos (IPS). No entanto, eles não possuem os poderes típicos de funcionários públicos, ou seja, poderes de autoridade ou certificação.
Nos termos dos artigos 331 e 332 do Código de Processo Penal, a denúncia deve conter a exposição dos elementos essenciais do fato, das fontes de prova já conhecidas e do dia da aquisição da notícia. A denúncia deve ser apresentada e enviada ao Ministério Público ou a um Ministério Público por escrito, sem demora, mesmo quando o autor não for conhecido. No caso de várias pessoas serem obrigadas a relatar o mesmo fato, uma única escritura poderá ser lavrada e assinada por todas as partes obrigadas.
De acordo com o Art. 334 CPP (Relatório) e o art. 365 código penal (Omissão de relatório), o Operador de uma Profissão de Saúde (EPS) que prestou sua assistência ou opera em casos que possam apresentar as características de um crime que pode ser processado de ofício tem a obrigação de denunciar, uma possibilidade que deve ser concreta. As profissões de saúde no sistema jurídico italiano são todas aquelas profissões cujos operadores, em virtude de um título de qualificação emitido/reconhecido pela República Italiana, trabalham no campo da saúde (farmacêutico nos termos do Decreto Legislativo 258/1991; cirurgião nos termos do Decreto Legislativo 368/1999; odontologia-tra ex l.409/1985; veterinário ex l. 750/1984; psicólogo ex l. 56/1989).
Existem também profissões de enfermagem em saúde ex l. 905/1980 e obstetras ex l. 296/1985, bem como a enfermeira pediátrica ex d.l. 70/1997; a estas somam-se as profissões da saúde da reabilitação, bem como as profissões técnico-sanitárias (da área técnico-diagnóstica e técnico-assistencial).
Nos termos do referido art. 334 c.p.p., o relatório deve conter a indicação da pessoa a quem a assistência foi prestada, o local, a hora e as circunstâncias da intervenção, bem como informações sobre o fato, os meios pelos quais foi cometida e os efeitos que causou ou pode causar. Deve ser enviada por escrito à Autoridade Judiciária no prazo de quarenta e oito horas ou, havendo perigo na demora, imediatamente. Tal como acontece com o relatório, mesmo que várias pessoas sejam obrigadas a fazer um relatório pelo mesmo fato, uma única escritura pode ser elaborada e assinada por todas as partes obrigadas. À semelhança do disposto no relatório, a omissão ou demora do relatório é sancionada mas, ao contrário do relatório, há isenções da obrigação de relatório (art. 365 .º do Código Penal): quando a apresentação exporia o assistido a um processo penal (prioridade do Direito à Saúde); se o médico não tiver apresentado um relatório por ter sido forçado a fazê-lo pela necessidade de se salvar ou a um parente próximo de um dano grave e inevitável à liberdade ou à honra (artigo 384 .º do Código Penal).
Em resumo, as diferenças substanciais entre os dois casos descritos acima dizem respeito à qualificação do sujeito obrigado quando ele toma conhecimento do fato (PU/IPS vs EPS), as maneiras pelas quais ele toma conhecimento do fato (notícias vs assistência /trabalho pré-estreia), o momento em que a obrigação deve ser cumprida (sem demora vs < 48 h/imediatamente), a certeza da ocorrência de fato configurável como crime passível de processo de ofício (suspeito vs possibilidade concreta) e, por fim , a presença de eventuais isenções (previstas apenas para o relatório).
As principais diferenças entre a denúncia e o relatório estão resumidas na tabela 1.
| RELATÓRIO | RELATÓRIO MEDICO | |
| Qualificação do operador no momento em que o sujeito tem conhecimento do fato | PU/IPS | EPS |
| Método com o qual o sujeito tem conhecimento do fato | NOTÍCIAS | Assistência prestada |
| Tempo com o qual a obrigação deve ser cumprida sem demora | SEM ATRASO | <48h / immediateley |
| Isenções | NÃO INFORMADO |
Tabela 1 Principais diferenças entre a denúncia e o relatório
Uma vez que a MGF, como mencionado, de acordo com o disposto no artigo 583-bis do Código Penal C1 e C2, tipos de crimes que podem ser processados de ofício, a obrigação de fornecer informações está em vigor para o Profissional de Saúde, de acordo com os métodos especificados acima. A proporção do relatório não reside apenas na acusação do crime já cometido, mas numa perspectiva de prevenção, tanto para proteger as vítimas potenciais atuais como as gerações futuras. Este cumprimento, por mais vinculativo que seja, deve ser realizado pelo Profissional de Saúde, na medida do possível, em aliança com os assistidos, possivelmente com o apoio de Mediadores Culturais e Serviços Sociais, a fim de minimizar o risco de ela ser removida da rede por razões familiares e socioculturais.
O PROBLEMA DO CONSENTIMENTO 2 8 9
Não são insignificantes os problemas relativos ao consentimento (ou seja, a capacidade do proprietário individual do bem protegido de se autodeterminar e escolher livremente) a esta prática, tendo em conta a possibilidade, longe de ser rara, de que seja a própria vítima a pedir para ser submetida a uma prática culturalmente partilhada e socialmente imposta. Pode-se considerá-lo intrínseco à identidade cultural e, consequentemente, importante para manter a adesão às próprias tradições.
Além disso, um profissional de saúde pode ser obrigado a realizar MGF em uma pessoa menor ou com deficiência.
O Consentimento Informado é definido e regulamentado, pela primeira vez na Itália, pela lei 219/17 que contém “Regulamentos sobre consentimento informado e disposições de tratamento antecipado” – também conhecida como a lei sobre Biotestamento. A lei está estruturada em duas partes: a primeira (artigos 1º, 2º e 3) trata do consentimento informado, o segundo (art. 4) com testamento vital (o chamado DAT, provisões de tratamento antecipado) e planejamento de cuidados compartilhados (art. 5º).
O consentimento informado representa o direito muito pessoal do paciente à autodeterminação, que assume a forma da faculdade de escolher livremente e em plena consciência entre as várias opções de tratamento terapêutico, bem como a de recusar o tratamento e decidir conscientemente interromper a terapia em curso.
A escolha segue a apresentação de uma série específica de informações, tornadas compreensíveis para ele pelo médico ou equipe médica.
Qualquer pessoa que esteja diretamente envolvida em um ato médico, se maior de idade, consciente e capaz, deve dar seu consentimento ao pessoal de saúde para que possa agir legitimamente.
Dado que é uma manifestação livre e consciente da vontade, alguns sujeitos podem não estar em condições de atender a esses requisitos. Nenhuma distinção é feita entre menores, interditados e incapacitados, geralmente falamos de pacientes incapazes. O paciente incapaz “deve receber informações sobre as escolhas relativas à sua saúde de maneira consistente com suas habilidades para ser colocado em condições de expressar sua vontade”, conforme estabelecido no art. 3º, parágrafo 1º da lei 219 de 22 de dezembro de 2017. Nesses casos, o consentimento é expresso pelo tutor ou pela mesma pessoa com deficiência.
O consentimento informado é usado para tornar lícito um determinado ato de saúde, na ausência do qual o crime é cometido novamente.
No caso da MGF somos confrontados com um ato que não tem valor terapêutico (para o qual a pessoa assistida pode ou não dar o seu consentimento), uma vez que, em particular no que diz respeito ao disposto em C1, são ações que visam produzir uma incapacidade da integridade psicofísica da pessoa e, como tal, passível de ação judicial.
Portanto, especificamente, além da Lei Penal e do Código Deontológico (art. 52), as disposições do art. 5 c.c. (“Atos de dispor do corpo”, que são proibidos quando causam diminuição permanente da integridade física, ou quando são de outra forma contrários à lei, à ordem pública ou à moral), exceto nos casos expressamente previstos pela Lei (L. 458/67: transplante de rim vivo; L. 164/82: retificação e atribuição de sexo; L. 107/90: transfusões de sangue; L. 30/93: amostragem e enxertos de córneas; L. 91/99: remoção e transplante de órgãos e tecidos; Lei 483/99: transplante parcial de fígado).
Portanto, a mulher (ou o tutor no caso de menores ou pessoas com deficiência) pode expressar um consentimento válido para esses procedimentos? Eles são especificamente os detentores do direito existente?
No que se refere ao C1 do artigo 583-bis do Código Penal, considerando que essas práticas sempre resultam em uma diminuição permanente da integridade psicofísica (direito garantido constitucionalmente pelo artigo 32), elas não podem, de fato, expressar esse consentimento.
Então, no que diz respeito ao crime de lesão referido em C2, não há dúvida de que alguns tipos de MGF (por exemplo, práticas que envolvem perfuração, perfuração, incisão do clitóris e lábios) não produzem necessariamente uma diminuição permanente da integridade psicofísica que deve ser documentada, se necessário. Portanto, no presente caso é possível manifestar anuência a essas práticas nos termos da Lei 219/17, sendo que aqui, por exemplo, a mulher pode requerer legalmente que lhe seja afixado um piercing genital.
No que se refere ao fator discriminatório a que se refere o art. 51 do Código Penal, o direito a que se refere poderia consistir no direito à liberdade religiosa, ou naquele decorrente de costume, ou previsto em lei estrangeira. No entanto, deve-se notar que nenhuma denominação religiosa prescreve obrigatoriamente a MGF e, mesmo que fosse esse o caso, o exercício da liberdade de religião não pode levar à violação de direitos constitucionais superiores, como dignidade pessoal (Artigos 2 e 3 Const.), integridade física e saúde psicossexual (art. 32 Const.); portanto, no caso da MGF, nem mesmo a isenção de responsabilidade nos termos do art. 51 do código penal.
Por fim, observe que a Lei 219/17, no art. 1º, parágrafo 6º, estabelece especificamente que o paciente não pode exigir tratamentos de saúde contrários à lei, à ética profissional ou às boas práticas de assistência clínica e que, diante de tais solicitações, o médico não tem obrigações profissionais.
No que diz respeito à desfibulação, no entanto, ela não integra o crime previsto no art. 583-bis do código penal, uma vez que está ligada a uma necessidade terapêutica, destinada a reparar uma grave violação da integridade física da mulher e do seu direito à saúde. Como outros atos médicos, sempre requer a aquisição de um consentimento informado válido, também com a ajuda de um mediador cultural onde há necessidade. No caso de menores, as pessoas que exercem a responsabilidade parental devem estar envolvidas no processo de tomada de decisão, tendo em conta, no entanto, que, em qualquer caso, o objeto da proteção é o direito do menor de ver uma violação grave da sua integridade física e do seu direito à saúde. Isso deve estar em consonância com o disposto no art. 3º da referida Lei 219/17, bem como no caso do sujeito adulto e incapaz.
PROTEÇÃO INTERNACIONAL 9 – 31
Uma pessoa que corre o risco de ser submetida à mutilação genital feminina (MGF) pode pedir ao Estado italiano o reconhecimento da proteção internacional, um conjunto de direitos fundamentais reconhecidos pela Itália para os refugiados.
Refugiados são pessoas que têm um receio fundado de serem perseguidas no seu país por motivos de raça, religião, nacionalidade, opinião política, pertencer a um determinado grupo social e que não podem receber proteção do seu país de origem. Deste ponto de vista, a MGF é considerada uma perseguição que confere o direito à condição de refugiado. Essa condição prevê, de fato, que os sujeitos recebam proteção internacional e, em primeiro lugar, tenham garantido o direito de não serem repatriados e de permanecerem na Itália.
Os pedidos de asilo por motivos de MGF podem ser abrangidos pelo Decreto Legislativo 251/2007 art. 7 e 8, que consideram a violência física ou psicológica ou atos especificamente dirigidos contra um género específico ou contra crianças como relevantes para efeitos de concessão do estatuto de refugiado. Com base nos princípios estabelecidos na Convenção de Genebra de 1951, esses atos de violência constituem uma grave violação dos direitos humanos fundamentais. No entanto, mesmo ter se removido ou ter removido a filha de tais práticas pode ser considerado para fins de solicitação de pedidos de asilo, potencialmente implicando uma perseguição de natureza política em países onde a MGF representa uma prática fortemente enraizada na ordem política religiosa. Esse motivo de perseguição está especificamente previsto no referido Decreto Legislativo. O mesmo se aplica às que já foram submetidas à MGF, pois podem ter legitimado e fundamentado o medo de futuras perseguições e o mesmo pode ser repetido e/ou re-infligido de diferentes formas. A lei inclui, de fato, ambas as hipóteses de perseguições passadas e futuras (artigos 2, 3 e 4). A inclusão da MGF entre as razões para aceitar pedidos de asilo também foi reiterada no contexto do direito da União Europeia e pelo ACNUR. Sobre esse ponto, cabe destacar que, já na década de 1990, a jurisprudência de diversos países europeus, como França, Reino Unido, Áustria, Alemanha, Bélgica e Espanha, e de países não europeus, como Canadá, Estados Unidos e Austrália , identificava a MGF como pré-condição para o reconhecimento do status de refugiado.
Em 2016, a Itália registrou um aumento nos fluxos migratórios, especialmente de países em risco de MGF, estimado em cerca de 181.500 pessoas, com um aumento paralelo no número de pedidos de asilo, para o qual foi o terceiro país da UE com 123.000 perguntas. Embora o número exato de mulheres que procuram asilo por motivos relacionados à MGF e que o obtêm por esse motivo não seja conhecido, esses dados tornam provável que nessa população haja uma alta porcentagem de mulheres que sofreram ou estão em risco de sofrer MGF, considerações reforçadas pela evidência do alto número de mulheres solicitantes de asilo de países onde a prática da MGF ainda é generalizada: números altos tanto em termos absolutos, como no caso da Nigéria e da Eritreia (que tiveram uma incidência de MGF igual a 27% e 89%, respectivamente), e termos relativos, como no caso da Somália, onde a incidência de MGF foi igual a 98% (Fig.1). Estima-se que na Itália existam entre 60.000 e 81.000 mulheres submetidas a uma forma de MGF na infância.
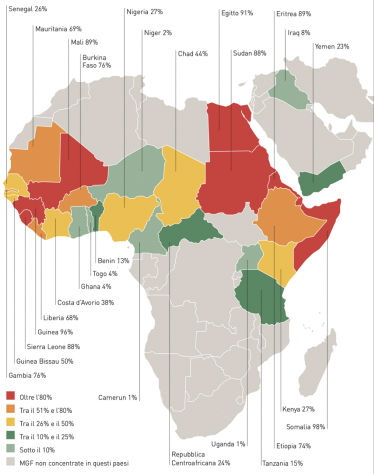
Figura 1: MGF por país entre mulheres de 15 a 49 anos 31
O ônus da prova recai sobre o requerente e é suficiente para comprovar a credibilidade dos fatos mesmo circunstancialmente (C.C. sentenças n. 18353/06, 10177/11 e 6880/11).
No que diz respeito ao profissional de saúde (principalmente Especialistas em Ginecologia e Obstetrícia e Medicina Legal), pode ser necessário certificar a existência da mutilação, sua tipologia e extensão para processar corretamente o pedido.
INDENIZAÇÃO POR DANOS 9 32 – 36
No direito civil, a proteção das vítimas da MGF levanta a questão da possibilidade de indenização pelos danos biológicos causados a elas por tais práticas.
Isso não pode ser separado de uma avaliação médico-legal relativa não apenas à avaliação da existência de um nexo causal juridicamente relevante entre as práticas acima mencionadas e a lesão residual em um nível psicossomático, mas, acima de tudo, a transitoriedade ou permanência dos próprios resultados. Além disso, é aconselhável considerar a existência de desfechos incapacitantes não apenas do ponto de vista físico, mas também do ponto de vista psíquico, pois essas práticas são reconhecidas como muito eficazes em termos de desfechos psicotraumáticos. As repercussões no funcionamento da vítima são tão consideráveis que podem configurar um quadro de Transtorno de Estresse Pós-Traumático. Um exemplo é dado de uma sentença condenando a compensação por danos em um caso de MGF emitida pelo Tribunal de Recurso de Turim em 26.02.2020 e posteriormente confirmada em Cassação em 2021.
Tendo entendido o dano como “a lesão à integridade psicofísica da pessoa, suscetível de avaliação médico-legal, que é indenizável independentemente de seu impacto na capacidade geradora de renda do lesado” (art. 5º § 3º, Lei 57/01 ), deve ser realizada a avaliação médico-legal. É feito possivelmente em ação colegiada com especialista de mérito nos casos que apresentem os perfis de responsabilidade do profissional médico conforme previsto na lei 24/17, devendo verificar a existência do comprometimento, sua extensão e eventuais repercussões funcionais na saúde psicofísica do paciente.
CONCLUSÕES
A MGF é reconhecida como uma grave violação dos direitos fundamentais das mulheres e meninas e, por esse motivo, condenada por uma série de convenções internacionais que visam eliminar tais práticas. Nessas convenções, a Itália também é signatária. Diante disso, no ordenamento jurídico italiano a prática da MGF, em violação aos direitos constitucionalmente garantidos, acarreta uma série de consequências tanto na esfera penal, em especial os casos referidos no 583-bis do código penal introduzido pelo l. 06/07, e na esfera cível relativa à responsabilidade parental, proteção internacional e, por último, mas não menos importante, indenização pelo dano sofrido.
No que diz respeito ao pessoal de saúde, a lei prevê uma penalidade acessória em caso de prática de MGF, que também é expressamente proibida pelo Código de Deontologia Médica. Ademais, por se tratar de crimes passíveis de persecução penal de ofício, vigora para o médico ou para o profissional de saúde o dever de informar a Administração Pública, dever definido diferentemente de acordo com a qualificação detida pelo profissional de saúde.
Outro elemento crítico é a questão do consentimento. No caso da MGF, estamos diante de um ato que não tem valor terapêutico (para o qual a pessoa assistida pode ou não dar seu consentimento). Isso se deve ao fato de que, em especial no que se refere ao disposto em C1, diz respeito a ações que visam produzir um comprometimento da integridade psicofísica da pessoa e, como tal, passível de processo por lei. Portanto, além da Lei Penal e do Código de Conduta, aplica-se o disposto no art. 5 c.c. Por fim, observe que a Lei 219/17, no art. 1º, parágrafo 6º, estabelece especificamente que o paciente não pode exigir tratamentos de saúde contrários à lei, à ética profissional ou às boas práticas de assistência clínica e que, diante de tais solicitações, o médico não tem obrigações profissionais.
O caso da desinfibulação é diferente, pois responde a uma necessidade terapêutica que visa reparar uma grave violação dos direitos das mulheres, não integrando assim o crime nos termos do art.583-bis, mas permanecendo em qualquer caso vinculado às disposições da lei 219/17 tanto para o adulto capaz quanto para o caso de menores ou sujeitos incapazes.
Em relação ao reconhecimento do status de refugiado, as razões contempladas pelo Decreto Legislativo 251/07 podem incluir a MGF como graves violações de direitos fundamentais dirigidas contra um gênero ou grupo social. Isso também é afirmado por diretivas e diretrizes europeias subsequentes do ACNUR, bem como por alguns julgamentos em nível italiano. Por fim, no que diz respeito ao aspecto do dano biológico decorrente da MGF e sua recuperação, o legista terá que considerar para fins da avaliação não apenas o dano físico residual, mas também o psíquico, uma vez que a MGF possui uma importante eficiência psico-traumática.